COVID-19 aşıları hakkında sık sorulan sorular ve cevapları
Bu yazıda Covid-19 aşıları hakkında bir bilimsel kaynak koleksiyonu paylaşıyoruz; sık sorulan sorular, yayınlanmış araştırmalar ve akademisyenlerin yorumları.
Önemli not: Aşağıdaki bilimsel veriler ve yorumlar, ağırlıklı olarak yeni nesil mRNA ve viral vektör aşıları hakkındadır. Çünkü FDA (ABD Gıda ve İlaç İdaresi) tarafından sadece bu 3 COVID-19 aşısına "acil kullanım izni" verilmiştir. Bununla birlikte uluslararası çalışmalar göstermiştir ki, ülkemizde ağırlıklı şekilde uygulanan Çinli Sinovac biyoteknoloji şirketinin geliştirdiği CoronaVac adlı inaktif koronavirüs aşısı da güvenli ve ciddi Covid-19'dan koruma açısından %50-90 oranında etkilidir. Bu nedenle, aşağıda sıralanan bazı uyarılar ve bilgiler, inaktif koronavirüs aşıları için de genellenebilir. İnaktif koronavirüs aşılarına özgü özel durumlar, yazı içinde belirtilmektedir.
AŞILAR – MEKANİZMA, ETKİNLİK, GÜVENLİK
mRNA Covid-19 aşıları (Pfizer / BioNTech ve Moderna Covid-19 aşıları) nasıl çalışır?
Biri Pfizer / BioNTech (BNT162b2) ve diğeri Moderna (mRNA-1273) tarafından geliştirilen iki haberci RNA (mRNA) aşısı şu anda birçok batılı ülkede mevcuttur. Bu aşılar mRNA, SARS-CoV-2 "spike" proteinini (virüsün yüzeyindeki dikensi çıkıntılar) yapmak için genetik talimatlar taşır.
Aşı enjekte edildikten sonra, mRNA, enjeksiyon bölgesinin yakınındaki makrofajlar tarafından alınır ve bu hücrelere diken proteini yapma talimatı verir. Spike proteini daha sonra makrofajların yüzeyinde belirerek enfeksiyonlarla savaşma şeklimizi taklit eden ve bizi SARS-CoV-2 (bu pandemiye yok açan yeni koronavirüs) ile doğal enfeksiyondan koruyan bir bağışıklık tepkisine neden olur. Vücuttaki enzimler daha sonra mRNA'yı bozar ve atar. Bu aşının içinde hiçbir canlı virüs yoktur ve hücrelerin çekirdeğine hiçbir genetik materyal girmez.
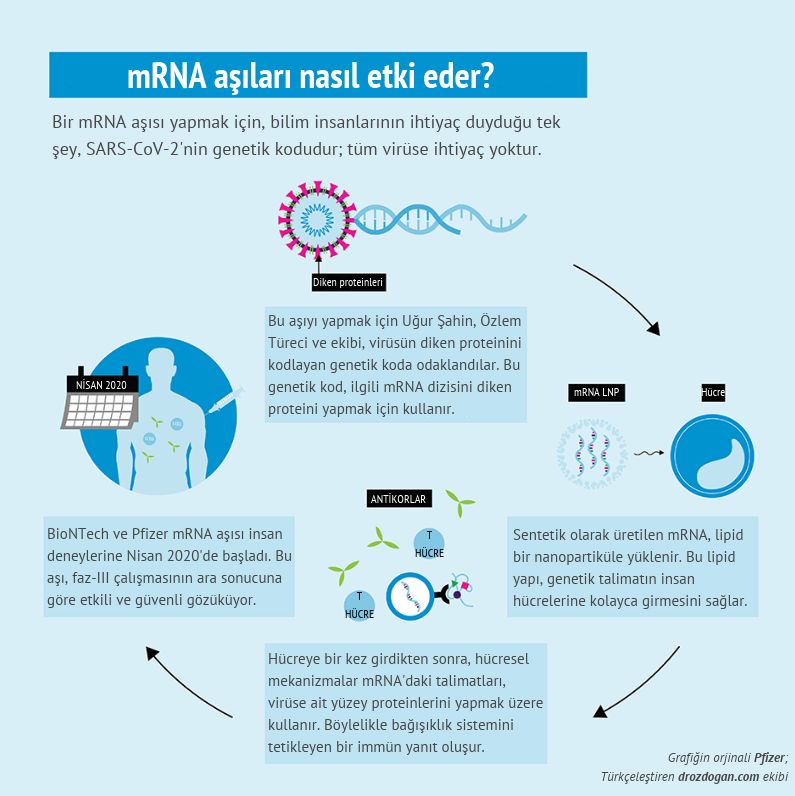
BioNTech ve Moderna aşıları, genel olarak test edilen ve toplumda kullanılan ilk mRNA aşıları olsa da bilim insanları yıllardır mRNA aşıları üzerinde çalışıyorlar. mRNA'nın vücutta bozulmasını önlemek için geliştiriciler onu bir lipit nanopartikülün içine yerleştirmektedir.
Adenovirüs Covid-19 aşıları (Johnson & Johnson ve AstraZeneca aşısı gibi) nasıl çalışır?
J&J aşısı, tam uzunlukta, stabilize edilmiş bir SARS-CoV-2 diken protein antijenini kodlayan rekombinant replikasyon yetersiz insan adenovirüs serotip 26 vektörüdür. Bunu anlamak zor olabilir, öyleyse hadi, biz ölümlüler tarafından daha kolay anlaşılabilecek kelimelerle açalım:
- “Rekombinant" – bir laboratuvarda genetik olarak tasarlanmış. Evet, bundan daha fazlasını ifade edebileceğini biliyorum, ama işin özü bu.
- "Replikasyon / çoğaltma yetersizliği" – insanlarda çoğalamaz. Viral yayılma riski yok.
- "Adenovirüs serotip 26" – toplumda dolaşan birçok adenovirüs alttipi vardır. Nadir olmakla birlikte, bir adenovirüse karşı önceden var olan bağışıklık, aşıya verdiğimiz tepkiyi azaltabilir. J&J aşısının adı, bu serotipe (Ad26) ve taşıdığı antijene karşılık gelir: Ad26.COV2.S.
- "Vektör kodlama" – virüs, antijeni yapan (kodlayan) genin taşıyıcısı (vektörü) olarak işlev görür.
- "Tam uzunlukta, stabilize edilmiş SARS-CoV-2 spike protein antijeni" – araştırmacılar, genetik mekanizmayı veya DNA'yı SARS-CoV-2'den alarak tüm spike antijenini oluşturdu ve onu içinde taşınacak kadar stabil hale getirdi.
Aşı enjekte edildiğinde adenovirüs vücutta çoğalmaz, ancak genetik materyali konakçı hücrenin çekirdeğine girebilir ve haberci RNA'ya dönüştürülebilir. mRNA daha sonra, Covid-19'a neden olan virüsle doğal enfeksiyona benzer bir konakçı tepkisi ortaya çıkaran SARS-CoV-2'den dikenli protein antijenleri oluşturur. Hem antikor hem de hücresel bağışıklık uyarılır.
Daha çok grafik odaklı bir insansanız, işte size iyi bir şema:
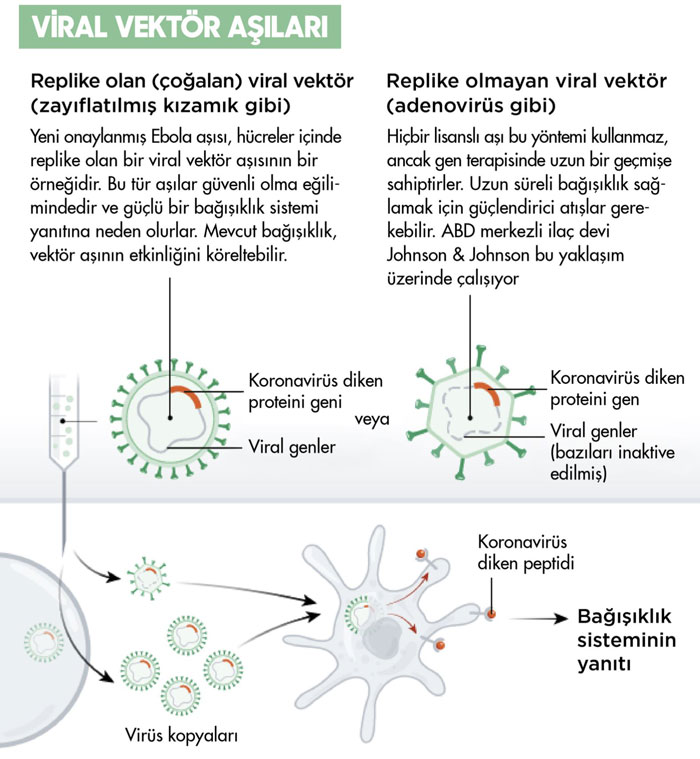
SARS-CoV-2 spike protein DNA'sını taşıyan, dünya çapında kullanımda olan başka adenovirüs vektör aşılarının da olduğunu unutmayın. Oxford / AstraZeneca aşısı, insanlarda çoğalmaması için değiştirilmiş bir şempanze adenovirüsü kullanır. Sputnik V aşısı, J&J aşısı ile aynı Ad26 adenovirüs ile başlar, ancak daha sonra ikinci doz için adenovirüs serotip 5'e geçer. Bu geçiş teorik olarak bu aşının artırıcı etkisini geliştirir, çünkü Ad26'ya karşı edinilmiş bağışıklığın bağışıklık tepkisini azaltma olasılığını azaltır.
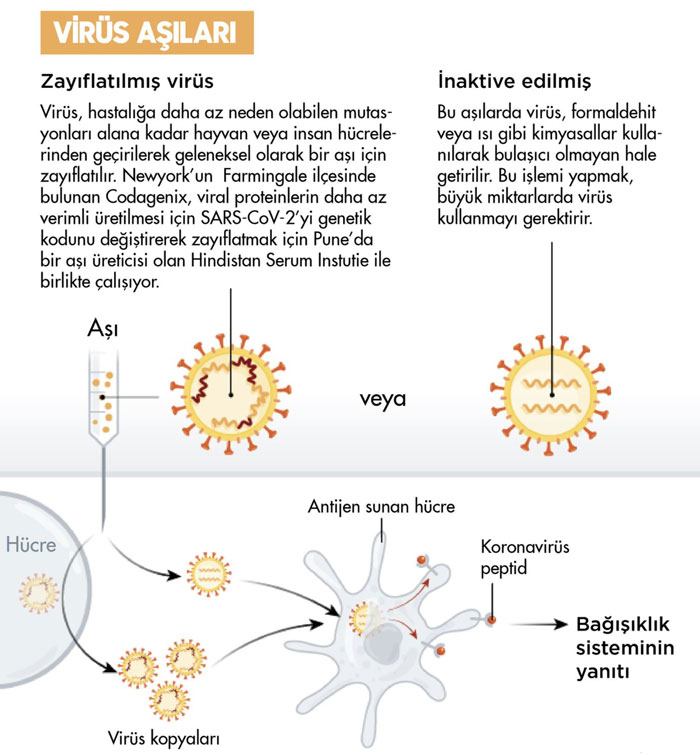
Sinovac aşısı etki mekanizması nasıldır?
Ülkemizde en yaygın şekilde ulaşılabilir olan Çin aşısı ise inaktive (ölü) koronavirüs aşısıdır. Bu aşının hala kapsamlı (faz-3) klinik araştırma sonuçları bilimsel bir dergide yayımlanmadı, fakat geliştirici Sinovac firması resmi bir açıklama yaptı: Sinovac aşısının Brezilya'daki sonuçlara göre % 50.6, Türkiye'deki çalışmalara göre % 91.2 koruyuculuğu olduğu belirtildi.
İnaktif COVID-19 aşılarının etki mekanizması aşağıda görülebilir:
MRNA aşılarının etkinliği hakkında ne biliyoruz?
Her iki mRNA aşısı da oldukça etkilidir. Bu aşıların büyük klinik çalışmalarına on binlerce insan kaydoldu ve mRNA aşıları, Covid-19 ihtimalini plasebo aşılara kıyasla yaklaşık % 95 oranında düşürdü. Bazen veriler o kadar güçlüdür ki istatistiksel bir analiz yapmak zorunda bile kalmayız - bu her iki klinik araştırmada da olan buydu. Sonuçlar o kadar iyiydi.
Randomize, plasebo kontrollü klinik çalışmalardan elde edilen verileri klinik kanıtların en güçlü şekli olarak kabul etmemize rağmen, ek ayrıntılar sonuçları daha da çekici hale getirir. Birincisi, aşılar sadece SARS-CoV-2'ye bağlı herhangi bir hastalığı değil, aynı zamanda - oldukça önemlisi - şiddetli Covid-19'u da önledi. Şiddetli hastalığın önlenmesi, Covid-19'u küresel tehditten şu anda daha çok soğuk algınlığı gibi bir baş belasına dönüştürebilir. İkincisi, her iki aşı da iki doz halinde verilirken, ilk dozdan sadece 10 ila 14 gün sonra bir miktar koruma sağlandı.
İlk dozdan sonra not edilen etkinlik, insanlara tam iki dozluk takvimi vermek yerine, bir dozla iki kat daha fazla insanı aşılayıp aşılamamamız gerektiği konusunda soruları gündeme getirdi. Bununla birlikte, % 95 aşı etkinliği sonuçları, ikinci dozdan sonra gelir, bu da bağışıklık tepkisini artırır ve muhtemelen daha dayanıklı hale getirir. Sonuç olarak 2 dozluk uygulama önerilmektedir.
Genel olarak, bu etkileyici sonuçlar, iki mRNA aşısını bugüne kadarki en etkili aşılar olarak karşımıza çıkardı - en azından kısa vadede grip aşılarından çok daha etkili. Koruma, beklenenden çok daha iyi, bu yüzden çoğumuz bulaşıcı hastalıklar, viroloji, immünoloji ve halk sağlığı uzmanları, aşıların etkinliğini tartışmaları istendiğinde düpedüz sersemlemiş oluyoruz.
Klinik çalışmalarda olumlu etkililik sonuçlarına ilişkin önemli bir uyarı, aşıların klinik uygulamadaki performansının - etkililiğinin - farklı olabileceğidir. Nüfus temelli ilk çalışmalardan elde edilen iyi haber, bu aşıların genellikle “gerçek dünya” olarak adlandırılan ortamlarda da oldukça etkili olmasıdır. Örneğin İsrail'de Pfizer aşısıyla başlatılan toplu aşılama programında semptomatik (belirti veren) Covid-19 % 94 oranında azaltıldı. Dahası, aşı bakımevi sakinlerine verildiğinde iyi sonuç verdi, klinik araştırmalara dahil edilmeyen ve yaşları ve altta yatan birçok tıbbi durumu göz önüne alındığında aşılamaya yanıt vermemesi beklenen bir popülasyon. Birkaç kurumdan gelen raporlar, aşılamanın ardından sağlık çalışanları arasında Covid-19 oranlarının düştüğünü de gösteriyor
Johnson & Johnson aşı çalışmaları nasıl yapıldı ve aşı ne kadar etkili oldu?
J&J aşısının klinik çalışması çalışma 2020 Eylül ayında başladı; Kuzey Amerika (ABD ve Meksika), Latin Amerika (en çok Brezilya'da kayıtlı olan birkaç ülke) ve Güney Afrika'da yaklaşık 40.000 katılımcı kaydedildi ve bir doz Ad26.COV2.S veya plasebo almak üzere gönüllüler rastgele seçildi.
Çalışmanın birincil sonlanım noktası, SARS-CoV-2 için pozitif bir moleküler test ve bir dizi protokol tanımlı semptom olarak tanımlanan, aşılamadan 14 ve 28 gün sonra başlayan orta-şiddetli Covid-19'un ortaya çıkmasıydı.
Çalışma ayrıca, asemptomatik (belirtisiz) enfeksiyonun bir belirteci olarak Covid-19'u düşündüren herhangi bir hastalık geliştirmemiş olanlar için bile test sonuçları ve ayrıca güvenlik ve tolere edilebilirlik hakkında ayrıntılı bilgileri değerlendirdi.
Aşının genel etkinliği, orta-şiddetli Covid-19 sıklığını azaltmada % 66-% 67 idi. Cesaret verici bir şekilde, 60 yaşından küçükler ve daha büyükler arasında eşit derecede etkiliydi - önemli bir şekilde en yaşlı yaş kategorilerinde az sayıda katılımcı vardı ve 60 yaşın üzerinde ek hastalığı olanlar da öyle görünmüyordu. Sonuçlar, ciddi hastalıkların, hastaneye yatmanın ve ölümün önlenmesinde daha etkileyicidir. Aşı, ağır hastalık riskini % 85 azalttı ve hastaneye yatış riskini 14. gün veya sonrasında % 93 ve 28. gün veya sonrasında % 100 azalttı; ek olarak, yedi Covid-19 ile ilişkili ölümün tümü plasebo kolunda meydana geldi.
Bölgelere göre etkinlik açısından küçük farklılıklar vardı, aşı Kuzey Amerika'da orta-şiddetli hastalığı önlemede % 72, Latin Amerika'da % 66 ve Güney Afrika'da % 57 etkinlik gösterdi.
Bu klinik deneyde Pfizer / BioNTech veya Moderna çalışmalarında (henüz) bildirilmeyen çok ilginç bir son nokta, aşının asemptomatik serokonversiyonu (belirtisiz hastalık) önleyip önlemediğiydi. Muhtemelen bunlar SARS-CoV-2 enfeksiyonu geçirmiş ve semptomları çalışma alanlarına bildirecek kadar hasta hissetmemiş kişilerdir. J&J aşı çalışmasında 29. günden sonra, % 74'lük bir azalma için aşı grubunda 10 asemptomatik serokonversiyon ve plasebo kolunda 37 vardı. Hastalığın korunmasının enfeksiyondan korunma ile aynı şey olmadığına dair süregelen bir endişe olduğu için - asemtomatik bulaşma riski ile ilgili çıkarımlar - bu veriler aşının aynı zamanda bulaşma riskini de azaltacağını kuvvetle desteklemektedir.
mRNA aşıları daha etkili ise neden bir adenovirüs veya inaktif koronavirüs aşısı yapmalıyız?
Hem doktorların hem de hastaların çapraz çalışma karşılaştırmaları yapması ve genel olarak J&J aşı çalışmasının etkililik sonuçlarının Pfizer / BioNTech ve Moderna aşı çalışmalarında görülen kabaca % 95 etkililikten daha düşük olduğuna dikkat etmeleri doğaldır. Burada önemli bir uyarı, çalışmaların farklı bağlamlarda yürütüldüğüdür. J&J çalışması, Covid-19 sıklığının çok daha yüksek olduğu bir dönemde, farklı ülkelerde ve ayrıca mRNA aşılarına daha az duyarlı olabilecek varyantların ortaya çıkmasından sonra yapıldı. Buna ek olarak, şiddetli hastalıkların önlenmesi, hastaneye yatma ve ölümün önlenmesine ilişkin kritik son noktalar hakkındaki veriler, varyantlara karşı aktivite verileri gibi oldukça güçlü görünmektedir (benzer bir durum Sinovac aşısı için de çerlidir). Sonuç olarak, bu aşı kıtlığı döneminde, insanların kendilerine uygun olan aşılarını almalarını tavsiye ediyoruz. Gelecekte ek dozların - aynı veya diğer aşılarla güçlendiriciler - ihtiyaç duyulması ve önerilmesi mümkündür. Bunun sadece J&J aşısı için mi yoksa tüm aşılar için mi geçerli olacağı şu anda bilinmiyor.
Aşıların etkisi ne kadar sürecek? Takviye dozları gerekli mi?
mRNA aşıları sadece 2020 yazından beri test edildiğinden, korumanın dayanıklılığı / süresi konusunda bilgimiz yok. Moderna aşısının 1. faz denemesinden elde edilen veriler, nötralize edici antikorların yaklaşık 4 ay boyunca devam ettiğini gösterdi. Bununla birlikte antikor titreleri zamanla biraz düşüyordu. Aşıların ne kadar süre koruyucu olacağına dair bilgi bulunmadığından, şu anda rapel (ek) dozlar için özel bir öneri bulunmamaktadır. Bununla birlikte, her iki şirket de güçlendirici olarak uygulanabilen ve aynı zamanda SARS-CoV-2'nin aşı baskılanmasına daha az duyarlı olan yeni varyantlarını kapsayan aşılar geliştiriyor.
mRNA aşılarında olduğu gibi, Johnson & Johnson aşısından korumanın dayanıklılığı bilinmemektedir. Özellikle Ad26.COV2.S aşısı için, klinik araştırmadaki strateji yalnızca bir doz olduğundan ve ilk acil kullanım izni kapsamında bu şekilde verildiğinden bu oldukça alakalı bir sorudur. COV3009 adlı devam eden bir klinik çalışma, şu anda bu aynı aşıyı, ilkinden 8 hafta sonra verilen bir takviye aşısı ile test ediyor ve sonuçlar 2021 yılı sonunda bekleniyor.
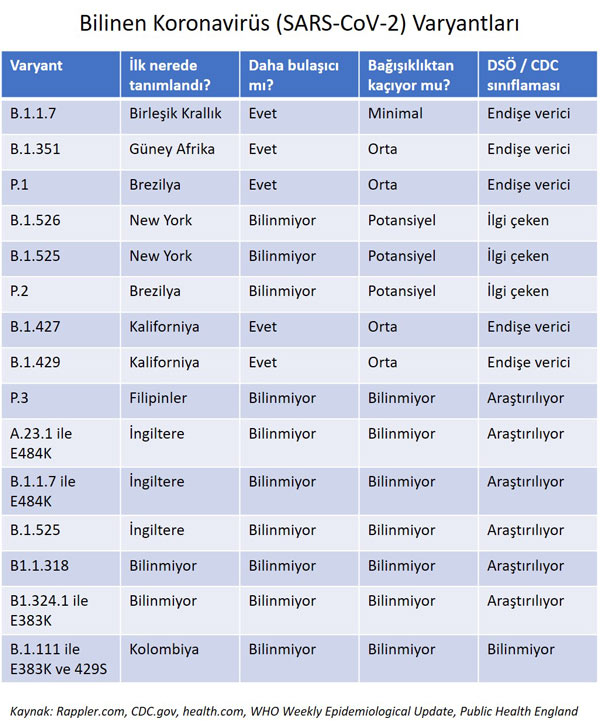
Aşılar, ortaya çıkan SARS-CoV-2 varyantlarına karşı çalışıyor mu?
Şu anda, mRNA aşılarının ortaya çıkan SARS-CoV-2 varyantlarına karşı ne kadar etkili olacağına dair sınırlı bilgi bulunmaktadır. Johnson & Johnson aşısı, Güney Afrika ve Brezilya dahil tüm bölge ve ülkelerde kabaca aynı etkinliği gösterdi. Spesifik olarak, aşı, vakaların % 95'inin B.1.351 varyantının soyundan olduğu Amerika Birleşik Devletleri'nde % 72, Brezilya'da % 68 ve Güney Afrika'da % 64 etkinlik göstermiştir. mRNA aşılarının her iki klinik denemesi, şu anda dünyanın birçok ülkesinde mevcut olan ana varyantların tanımlanmasından önce geldi. Araştırmalar, aşıların bazı varyantlara karşı diğerlerinden daha koruyucu olabileceğini düşündürmektedir. Bu nedenle, varyantlara karşı aşı aktivitesi hakkında geniş bir genelleme yapmak mümkün değildir. ABD Hastalık Kontrol ve Önleme Merkezleri (US-CDC), dolaşımdaki varyantlarla ilgili, her bir varyantın iyileşme döneminde ve aşılama sonrası serumları kullanarak nötralizasyonu azaltıp azaltmadığı. Bu çalışmaların önemli bir sınırlaması, aşılamanın sağladığı korumanın, basitçe antikor yanıtlarını ölçmekten daha karmaşık olmasıdır.
Pratik bir bakış açısıyla, bu varyantların keşfi, aşılama için temel önerileri değiştirmez. Özellikle, ortaya çıkan SARS-CoV-2 varyantlarına karşı daha etkili olacağı umuduyla insanların yeni veya değiştirilmiş bir aşı beklemesi önerilmez. Hem Pfizer hem de Moderna, mevcut aşılarında, özellikle ortaya çıkan suş veya varyantlara karşı daha geniş aktivite için tasarlanmış değişiklikler geliştiriyor, ancak bunların ne zaman mevcut olacağı ve nasıl uygulanacağı bilinmiyor.
Çin aşıları varyantlara karşı etkili mi?
Çinli iki biyoteknoloji firması Sinovac (aşısı CoronaVac) Sinopharm (aşısı BBIBP-CorV) inaktif koronavirüs aşıları üretmişti. Bu aşıların Covid-19 varyantlarına karşı etki düzeyi 6 Nisan 2021'de NEJM'de "Correspondence" olarak yayımlanan bir makalede açıklandı. Çin’de Pekin Mikrobiyoloji ve Epidemiyoloji Enstitüsü’nden bilim insanları, Sinovac ve Sinopharm aşılarının D614G, B.1.1.7 (İngiltere) ve B.1.351 (Güney Afrika) varyantlarına karşı nötralize edici (engelleyici) etkisini değerlendirdi.
Bulgularına göre, Covid-19 hastalığını geçiren hastalardan alınan kan örneklerinin, D614G ve B.1.1.7 (İngiltere) varyantlarını nötralize etmede etkili olduğu ancak B.1.351 varyantına (Güney Afrika) karşı ise “önemli oranda daha az etkili” olduğu bulundu. Bu durum, ülkemizde yaşanan 3. vaka dalgasının neden yoğun bir şekilde yaşandığının açıklamalarından biri olabilir.
Sonuç olarak, aşılamadan sonra meydana gelen Covid-19 vakalarından virüslerin moleküler dizilimi yoluyla bu aşıların varyantlara karşı ne kadar iyi çalıştığını öğreneceğiz.
Aşağıdaki kriterler, dolaşımdaki virüslerde meydana gelen son mutasyonlar / değişiklikler hakkında açıklayıcı bilgi içermektedir. Seviyeler ayrıca riski algılamaya ve paylaşmaya yardımcı olur.
Aşılar virüsün başkalarına bulaşmasını engelliyor mu?
Orijinal aşı klinik denemelerinin sonuçlarına ilişkin birçok yorum, asemptomatik (belirtisiz) enfeksiyon hakkında bilgi eksikliğini, aşıların etkinliği, özellikle hastalığın yayılmasıyla ilgili bilgilerimizdeki bir sınırlama olarak göstermektedir. Gerçekten de, bu teorik bir endişedir, çünkü SARS-CoV-2 ile enfekte olan kişilerin % 40'ına kadar semptomu yoktur, ancak yine de virüsü başkalarına bulaştırabilir.
Bununla birlikte, ortaya çıkan kanıtlar şimdi güçlü bir şekilde, aşı alanların başkalarına enfeksiyon bulaştırma olasılığının daha düşük olduğunu göstermektedir. İsrail'de yapılan geniş bir gözlemsel çalışmada, aşılanmış olanların asemptomatik enfeksiyon riskinde aşılanmayanlara kıyasla % 90 oranında azalma olmuştur. Ayrıca, aşılama sonrası enfeksiyona yakalanan kişilerin viral yükleri, aşısız enfekte kişilere göre daha düşüktür. Daha düşük viral yükler büyük olasılıkla daha az bulaşma riskine yol açar. Ek olarak, Johnson & Johnson aşı çalışmasının 29. gününden sonra, aşı grubunda 10 asemptomatik serokonversiyon ve plasebo kolunda 37 vardı - % 74'lük bir azalma (serokonversiyon: virüsün vücuda girdikten sonra ölçülebilir antikor oluşturması durumudur). Daha az asemptomatik serokonversiyonun daha az iletim şansı anlamına geldiğini varsaymak mantıklıdır. Bu cesaret verici veriler, günümüzde yaygın olarak kullanılan birçok aşının hem hastalıklara hem de bulaşmaya karşı güçlü bir şekilde koruduğunu hatırlatıyor - öyle ki enfeksiyon kontrolü, bazı aşı politikalarının arkasındaki ana motivasyon unsurlarından biri.
Unutmayın, aşılar bulaşma riskini azaltırken, onu ortadan kaldırdıklarını söyleyemeyiz - koruyucu etki asla % 100 olmayacak. Sonuç olarak, vaka sayıları azalıncaya ve nüfusun daha yüksek bir kısmı aşılarını alana kadar hastalarımıza aşılamanın Covid-19'un yayılmasını önlemek için diğer önemli önlemleri durdurmamıza izin vermediğini vurgulamaya devam etmeliyiz. Halka açık yerlerde maske takmak, sosyal mesafe koymak ve kalabalık iç mekan ortamlarından kaçınmak şimdilik önemli stratejiler olmaya devam ediyor.
Aşıların kısa vadeli yan etkileri / güvenliği hakkında ne biliyoruz?
Acil kullanım yetkisi altında bulunan tüm aşılar oldukça güvenlidir - bu iyi haber ve hastalarımız için baskın mesaj olmalıdır. Nitekim, 2020'nin sonlarında ve milyonlarca dozdan sonra piyasaya sürülmelerinden bu yana, ciddi veya beklenmedik olumsuz olayların net bir modeli meydana gelmedi. İlk aşı dalgası, yan etkiler açısından daha fazla risk altında olabilecek pek çok zayıf, yaşlı insana uygulandığı için bu özellikle güven vericidir. Ancak hiçbir aşı (aslında tıpta hiçbir şey) % 100 güvenli değildir.
Yan etkileri tartışmadan önce, Covid-19 aşılarının güvenliğinin bir süre gündemde olacağını kabul etmemiz gerekir - bunlar yeni bir hastalık için yeni aşılardır. Haberlerde nadir olaylar yer alacak, dikkati artıracak ve gerçek riskle orantısız olarak endişelenecek. Görevimiz, bu nadir olayları bir perspektife oturtmak ve bu risklerin Covid-19 ile hasta olma riskinden çok daha düşük olduğunun altını çizmek olacak.
mRNA aşıları "reaktojenik" olarak sınıflandırılır - yani, onları alan çoğu insanda ürettikleri canlı bağışıklık tepkisini yansıtan bazı yan etkilere neden olacakları anlamına gelir. Klinik uygulamada, bu aşıları, yıllık grip aşısı yerine rekombinant zona aşısı (Shingrix) ile aynı yan etki kategorisine koymalıyız.
En yaygın yan etki, özellikle uygulamadan 12 ila 24 saat sonra enjeksiyon bölgesinde ağrıdır. Denemelere katılanların yaklaşık % 1'i ağrıyı "şiddetli" olarak sınıflandırdı. Yorgunluk ve baş ağrısı diğer nispeten yaygın yan etkilerdir; yüksek ateş daha az yaygındır. Bu yan etkiler genellikle birkaç gün içinde düzelir ve asetaminofen (parasetamol, parol) veya ibuprofen gibi nonsteroid antiinflamatuar bir ilaca yanıt verir. Genel olarak, yan etkiler genç aşı alıcılarında yaşlılara göre daha yaygındır ve ikinci aşı birincisine göre daha fazla yan etkiye neden olur.
Moderna aşısı alan bazı kişiler, enjeksiyon bölgesinde veya yakınında kızarıklık, sıcaklık ve kaşıntı yaşarlar ve bu gecikmiş bir şekilde ortaya çıkabilir (tipik olarak atıştan 5 ila 14 gün sonra). Bölgesel adenopati (özellikle koltuk altında büyümüş lenf nodları) da mümkündür. Semptomlar birkaç gün sürer ve ikinci aşıyı yaptırmak için bir kontrendikasyon değildir ve çoğu insan bu reaksiyonu bir daha yaşamaz. Bazıları oral antihistaminikler ve topikal steroidlerle tedavi edilmiştir.
mRNA aşısı klinik deneylerinde, yüz (Bell) felci aşı alıcılarında kontrollere göre daha sık bildirildi, ancak bunun bu büyüklükteki gruplarda tesadüfen doğal olarak gözlemlenenin ötesinde olduğu sonucuna varmak için yeterince fazla sayıda yüz felci vakası yoktu. Guillain-Barré sendromu veya transvers miyelit vakası yoktu.
Aşıların Birleşik Krallık ve Amerika Birleşik Devletleri'nde dağıtımından sonra her iki mRNA denemesinde de plasebo ve aşı gruplarında eşit derecede aşırı duyarlılık meydana gelmesine rağmen, aşı alıcılarının ilk dozlarını aldıktan kısa bir süre sonra şiddetli alerjik reaksiyonlar (anafilaksi) yaşadıklarına dair raporlar ortaya çıktı. Bu reaksiyonlara neden olan mevcut önde gelen şüpheli, her iki aşıda da bulunan bir bileşik olan polietilen glikoldur. Bu nadir olaylardan dolayı, aşıların uygulanması, aşılamadan sonra 15 dakikalık bir gözlem periyodunu içerir - herhangi bir tür şiddetli alerjik reaksiyon öyküsü olanlar için 30 dakika.
Bu alerjik reaksiyonların nadir olduğunu vurgulamak kritik derecede önemlidir - şu anki tahmin, aşılanan milyonda yaklaşık 2 ila 5 kişide anafilaksinin meydana geleceği yönündedir. Bu şiddetli alerjik reaksiyon oranları diğer aşılara göre daha yüksek olmasına rağmen, 10.000'de 1 olduğu tahmin edilen penisilin ile bildirilen orandan önemli ölçüde daha düşüktür. Ancak şiddetli penisilin alerjileri haber olarak ortaya çıkmadığından, bizim görevimiz bu riski bağlama oturtmak olacaktır.
Johnson & Johnson çalışmasında, aşıyla ilişkili yaygın olarak talep edilen advers reaksiyonlar arasında enjeksiyon bölgesi ağrısı (% 48.6), baş ağrısı (% 38.9), yorgunluk (% 38.2) ve miyalji (% 33.2) yer aldı. Çoğu reaksiyon hafif ve orta şiddette olup, medyan 1-2 gün sürmüştür. Yan etkiler 60 yaşın altındaki katılımcılarda daha yaygındı. MRNA aşıları ile karşılaştırıldığında, bildirilen bu yan etkiler bir şekilde daha az yaygındır. Klinik denemede yaklaşık 20.000 aşı alıcısı arasında hiçbir anafilaksi vakası meydana gelmedi. Aslında, US-CDC, Pfizer / BioNTech veya Moderna aşısının ilk dozu ile anafilaksi yaşayan kişilerin 4 hafta sonra yakın gözlem altında J&J aşısını alabileceklerine dair bir kılavuz yayınladı.
J&J denemesinde ciddi yan etkiler seyrek görüldü ve çalışma kolları arasında benzerdi (aşı ve plasebo ile% 0.4). Rakamlar az olsa da bazı önemli yan etkiler aşıda plasebo grubuna göre daha yaygın olarak ortaya çıktı. Bunlara ürtiker (5 aşı, 1 plasebo), tromboembolik olaylar (15 aşı, 10 plasebo) ve kulak çınlaması (6 aşı, 0 plasebo) dahildir. Bu yan etkilerin nadirliği göz önüne alındığında, bunların aşı ile bağlantılı olup olamayacağı daha geniş bir kullanım ve ek verilerin toplanmasını beklemektedir.
Bu aşılarla aşılanan kişilerin ilk aşaması, çoğu başka tıbbi sorunları olan veya huzurevlerinde veya her ikisinde birden olan yaşlı insanları içeriyordu ve bazı alıcılar aşılarını aldıktan sonra yaşamını kaybetti. Fakat 23 Mart 2021'e kadar, 156 milyondan fazla doz aşı uygulandı ve aşılamadan sonra meydana gelen her ölüm, tıbbi kayıtlar, ölüm sertifikaları ve (varsa) otopsi raporları dahil olmak üzere US-CDC ve FDA doktorları tarafından gözden geçirildi ve şimdiye kadar aşılama ile herhangi bir bağlantı tespit edilmedi.
Aşıların uzun vadeli yan etkileri / güvenliği hakkında ne biliyoruz?
Covid-19 aşıları olağanüstü hızlı geliştirildi; normal şartlarda bir aşı aylar içinde yıllar içinde geliştirilir (Her iki mRNA klinik araştırması 2020 yazında başladı ve J&J aşı çalışması Eylül 2020'de başladı). Ancak diğer aşılamalarda, tipik olarak uygulamadan sonraki günler veya haftalar içinde şiddetli reaksiyonlar meydana gelir. Aşılarla uzun vadeli yan etkiler, neyse ki oldukça nadirdir, varsayımsal çağrışımlar daha sonra dikkatlice yapılan popülasyon temelli çalışmalarla çürütüldü.
Aşılar hakkında daha fazla güvenlik verisi, Aşı Olumsuz Olay Raporlama Sistemine (VAERS) rapor edilecektir. Bu program, herhangi bir lisanslı aşıdaki olası güvenlik sorunlarını tespit etmek için kurulmuş ve 1990'dan beri uygulanmakta olan mevcut bir ulusal erken uyarı sistemidir
AŞILAMA – HANGİ HASTALAR
Öneriler mevcut aşıların her biri için aynı mı?
Genel bir perspektiften, öneriler her iki mRNA aşısı için de oldukça benzerdir - her biri iki aşamadır ve çoğunlukla benzer popülasyonlara uygulanabilir.
Ancak benzer etki, güvenlik ve etkinlik mekanizmalarına sahip olmasına rağmen, iki mRNA aşısı bazı önemli şekillerde farklılık gösterir. Yaygın olarak duyurulduğu gibi, her ikisi de dağıtım sırasında aşırı derecede düşük bir sıcaklığın muhafaza edilmesine özel dikkat gerektirir, Pfizer / BioNTech aşısı özellikle katı soğuk depolama gereksinimlerine sahiptir. Aslında, Pfizer / BioNTech aşısı için −70 ° C nakliye ve saklama gerekliliği, ultra soğuk dondurucuların olmadığı yerler için uygun olmayacağını göstermektedir. Bununla birlikte, aşının orijinal sürümünden bu yana Pfizer, FDA'ya 2 haftaya kadar -25 ° ile -15 ° C arasında stabil kalacağını gösteren verileri sunarak nakliye ve saklama için daha fazla esneklik sundu. Çözüldükten sonra 5 gün içerisinde kullanılmalıdır. Moderna aşısı −20 ° C'de taşınabilir ve buzdolabı sıcaklığında 30 gün stabildir.
Bununla birlikte, aşıların edinilmesi veya dağıtılmasıyla ilgili olmadıkları sürece, bu farklılıkların doktorlar üzerinde çok az etkisi vardır. Hasta bakımı altındakiler için daha önemli olan, Pfizer / BioNTech'in aşısının 16 yaş ve Moderna'nın aşısının ≥18 yıl için yetkilendirilmiş olmasıdır. Her iki aşı da şu anda çocuklarda incelenmektedir, ancak bu noktada çocuklara da uygulanmamalıdır.
Her iki mRNA aşısı da tam bir seri için 2 doz gerektirir; Pfizer / BioNTech aşısı 21 günde bir, Moderna aşısı ise 28 günde bir uygulanır. Bir hasta ikinci doz için bu dönemi kaçırırsa, her iki aşı için de birinci ve ikinci doz arasındaki hiçbir aralık ilk dozu geçersiz kılmaz. Başka bir deyişle, yeniden başlamaya gerek yoktur; 21 veya 28 günlük hedeften sonra mümkün olan en kısa sürede ikinci dozu verin. Birincisinden 6 hafta sonrasına kadar ikinci bir doz programlamak mümkündür.
Johnson & Johnson aşısı, mRNA aşılarından birkaç önemli yönden farklıdır. Aşının geliştirilmesi sırasında yürütülen ve tek bir atıştan sonra umut verici bağışıklık tepkileri gösteren küçük çalışmalara dayanarak, yetkilendirilmesine yol açan deneme, tek dozluk bir yaklaşım kullandı. COV3009 adlı devam eden bir klinik çalışma, şu anda bu aynı aşıyı, ilkinden 8 hafta sonra verilen bir takviye aşısı ile test ediyor ve sonuçlar bu yıl sonra bekleniyor (Dünyada yaygın olarak kullanılan diğer iki adenovirüs vektör aşısı iki doz kullanır).
mRNA aşılarının aksine, J&J aşısının saklama için daha az kısıtlayıcı soğuk gereksinimleri vardır. Normal buzdolabı sıcaklıklarında (2–8 ° C) 3 ay saklanabilir ve dondurulduğunda 2 yıllık raf ömrüne sahiptir. Bu özellikler, bu aşının nakliyesini ve dağıtımını mRNA aşılarına göre daha kolay hale getirir.
Belirli hastalar için bir aşı diğerine tercih edilebilir mi?
Pfizer / BioNTech aşısı 16 yaş ve Moderna ve Johnson & Johnson aşısı ≥18 yaş için yetkilendirilmiştir. Bu yaş farkının yanı sıra, aşılardan birine veya diğerine daha uygun hedef popülasyon yoktur. Tedarikin sınırlı olduğu bu zamanlarda, uygun hastalarımıza kendilerine sunulan aşıyı yaptırmalarını tavsiye etmeliyiz. İnsanların başkalarına hangi aşıyı aldıklarını sormaları şimdiden yaygınlaştı, ancak güven verici bir şekilde, klinik deneylerinde üç aşının da şiddetli Covid-19'a karşı oldukça koruyucu olduğu görüldü.
mRNA aşıları için aşı serisi başladıktan sonra, mümkünse önerilen programda aynı aşı ile tamamlanmalıdır. İlk doz için bir aşı ve ikinci doz için farklı bir aşı kullanımına ilişkin hiçbir güvenlik veya etkinlik verisi yoktur. Bununla birlikte, US-CDC şimdi, ilk doz aşı ürünü belirlenemediğinde veya artık mevcut olmadığında, herhangi bir mevcut mRNA Covid-19 aşısının, aşılama serisini tamamlamak için dozlar arasında minimum 28 günlük bir aralıkta uygulanabileceğini belirtmektedir. Mümkünse bu stratejiden kaçınılması gerekse de, bu istisnai koşullar altında neden sorunlu olacağına dair bir neden düşünemiyorum.
İlk mRNA aşısına şiddetli alerjik reaksiyon gösteren hastalar için, US-CDC şimdi J&J aşısının yakın gözlem altında ikinci bir doz olarak verilmesini önermektedir.
Aşılardan herhangi birinin kontrendikasyonları var mı?
Bu aşılara karşı tek mutlak kontrendikasyon, aşı bileşenlerine karşı bilinen aşırı duyarlılıktır. Kontrendikasyonlarla ilgili özel CDC önerileri aşağıdakileri listeler:
- Bir mRNA Covid-19 aşısının veya bileşenlerinden herhangi birinin önceki bir dozundan sonra şiddetli alerjik reaksiyon (örn., Anafilaksi)
- Önceki bir mRNA Covid-19 aşısı dozuna veya bileşenlerinden herhangi birine (polietilen glikol [PEG] dahil) karşı herhangi bir şiddette anında alerjik reaksiyon
Başka herhangi bir aşıya veya enjekte edilebilir tedavilere tepki olarak anafilaksinin bu Covid-19 aşıları için bir kontrendikasyon olmadığını, ancak bu geçmişe sahip kişilerin dozlarını aldıktan sonra en az 30 dakika gözlemlenmesi gerektiğini unutmayın.
Bir kişi, bir mRNA aşısının ilk dozuna karşı anafilaksi veya başka şiddetli alerjik reaksiyonlar yaşarsa, kişi ikinciyi almamalıdır. Ancak CDC, Johnson & Johnson aşısını 4 hafta sonra yakın gözlem altında yaptırmayı düşünmeleri gerektiğini belirtiyor.
İlk doz mRNA aşısına karşı şiddetli ağrı veya diğer alerjik olmayan reaksiyonlar yaşayan kişilerin, ikinci aşıya devam edip etmeme konusunda bireysel bir karar vermeleri gerekecektir - bu kontrendike değildir, ancak ikinci dozda yan etkiler daha kötü olabilir (Covid-19 geçmişi olan kişilerin için ilk doz, ikinciden daha fazla yan etkiye sahiptir, muhtemelen bağışıklık sistemlerinin bir Covid-19 aşısına yanıt vermek için "hazır hale getirilmiş" olması nedeniyle). İkinci dozdan sonra şiddetli yan etkilerin tekrarlaması konusunda endişeli kişiler için, potansiyel bir strateji uygulanmalıdır: ikinci dozdan sonra ağrı başlar başlamaz asetaminofen veya ibuprofen. Teorik olarak aşı kaynaklı antikor tepkilerini köreltebildikleri için US-CDC, bu ilaçların aşı öncesi uygulanmasını önermemektedir.
Covid-19 tedavisi için monoklonal antikorlar veya konvelesan (iyileşen) plazma, aşıların etkinliğini potansiyel olarak azaltabilir. Bu tedavileri alan herkes, Covid-19 aşısı almayı en az 90 gün ertelemelidir; bu, hem bu tedavilerin bilinen yarı ömrünü hem de Covid-19'lu birinin bu süre içinde yeniden enfeksiyon yaşama olasılığını etkileyen bir süredir.
Alerjik reaksiyon öyküsü olan bir hasta Covid-19 aşısı alabilir mi?
Alerji geçmişi olan biri kesinlikle aşıları yaptırabilir - diğer aşılara veya ilaçlara veya arı sokmalarına veya yiyeceklere veya polene alerji olması fark etmez. Ancak, bu öykülere sahip kişiler, aşılamadan sonra normal 15 dakika yerine 30 dakika boyunca gözlenmelidir.
Yaygın olarak bildirildiği gibi, mRNA aşılarının ilk dozuna karşı nadir görülen ciddi alerjik reaksiyon vakaları olmuştur. Bu meydana geldiğinde, ikinci doz (her iki mRNA aşısının) verilmemelidir. US-CDC, şu anda tek bir Johnson & Johnson aşısının, mRNA aşısının ilk dozundan sonraki minimum 28 günlük bir aralıkta düşünülebileceğini belirtmektedir.
J&J aşısının klinik denemesinde yaklaşık 20.000 aşı alıcısı arasında hiçbir anafilaksi vakası meydana gelmedi. Daha da önemlisi, mRNA aşılarına karşı bu nadir fakat potansiyel olarak yaşamı tehdit eden reaksiyon, acil kullanım izinlerinden sonra yüz binlerce insan aşı yapılıncaya kadar belirgin hale gelmedi. Sonuç olarak, Ad26.COV2.S aşısının da nadiren bu yan etkiye neden olup olmayacağını henüz bilmiyoruz.
Bağışıklık sistemi baskılanmış hastalar aşılanmalı mı ve ilaçlarını nasıl yönetmeliyiz?
US-CDC, bağışıklığı baskılanmış hastaların şiddetli Covid-19 için yüksek risk altında olduğunu düşünmektedir. Bu, genel olarak, % 100 kapsayıcı olmayan aşağıdaki kriterleri karşılayan geçmişleri olan hastalar olarak tanımlanır:
- Kanser
- Kemik iliği nakli
- Solid organ nakli
- Kanser tedavisi için kök hücreler
- Genetik bağışıklık yetersizlikleri
- HIV
- Oral veya intravenöz kortikosteroidlerin veya vücudun bazı enfeksiyonlarla savaşma yeteneğini azaltan immünosupresanlar adı verilen diğer ilaçların (örn. Mikofenolat, sirolimus, siklosporin, takrolimus, etanersept, rituksimab) kullanımı
Bu kişiler şiddetli Covid-19 riskinin artması nedeniyle, herhangi bir kontrendikasyon yoksa Covid-19 aşılarını almalıdır. Bu, işin kolay kısmı.
Daha zor olan, bu popülasyondaki aşıların güvenliğini ve özellikle etkililiğini tahmin etmektir, çünkü klinik deneyler bu bireysel kategorilerde çok sayıda insanı içermiyordu. Pfizer / BioNTech ve Moderna aşıları canlı virüs içermediğinden, virüs yayılma riski yoktur. Aşıdaki antijenlerin artmış bir red riskini (transplant hastaları için) veya otoimmün hastalığı (romatolojik veya diğer otoimmün rahatsızlıkları olanlar için) tetikleyip tetiklemeyeceği bilinmemektedir, ancak bu tür yan etkilerin diğer aşılarda seyrek görülmesi güven vericidir. Ayrıca, klinik deneyler, aşı uygulanan çalışma katılımcılarında plaseboya kıyasla otoimmün koşulların veya enflamatuar bozuklukların ortaya çıkmasında bir fark görmedi. Genellikle bağışıklık yetersizliği olan kişilere canlı virüs aşıları önermememize rağmen, Johnson & Johnson aşısındaki adenovirüs ve bu mekanizmayı kullanan diğer aşılar, vektörlerin insanlarda kopyalanamayacağı şekilde değiştirilmiştir. Sonuç olarak aşılar, bağışıklığı zayıflamış hastalara yayılma veya evlerde veya diğer ortamlarda bağışıklığı zayıflamış kişilere bulaşma riski oluşturmaz.
Aşının etkinliği, aşı yapılan kişinin sağlam bir bağışıklık tepkisine bağlıdır; sonuç olarak, bağışıklama, genel popülasyona göre bağışıklığı zayıflamış konakçılarda daha az etkili olabilir. Solid organ nakli alıcılarında Covid-19 aşılamasına küntleşmiş antikor tepkileri bildirilmiştir. İmmünsüpresyonu olan kişilerde Covid-19 aşıları ile ilgili daha ileri çalışmalar devam etmektedir.
Aşının etkinliğini belirlemede konağın bağışıklık tepkisinin önemi, CDC'nin ideal olarak aşıların bağışıklık bastırıcı tedavilerin başlamasından en az 2 hafta önce tamamlanması gerektiği yönündeki tavsiyesinin temelidir. Bu strateji mümkün olsun ya da olmasın, bağışıklığı baskılanmış hastaları Covid-19 için bağışık hale getirirken, onlara aşı etkinliğinde potansiyel bir azalma hakkında bilgi vermeliyiz. Ayrıca onlara maske takma, sosyal mesafe, kalabalıktan kaçınma ve el yıkama gibi diğer önleme tedbirlerinin devam eden önemini hatırlatmak için iyi bir zaman. Bağışıklık sistemi zayıflamış kişilerin hanehalkı üyeleri de mümkünse aşılanmalıdır.
Doktorlar, Covid-19 aşı serisine başlamadan önce immünosupresif tedavileri veya kemoterapiyi ertelemeyi veya durdurmayı ve ardından iki aşı uygulandıktan sonra devam etmeyi merak edebilir. Bu tür stratejilerin teorik çekiciliği olmasına rağmen, şu anda bu farklı gruptaki herkese uygulanabilecek genel bir rehberlik verilemez. Amerikan Romatoloji Koleji, 8 Şubat 2021'de romatizmal hastalığı olan hastalarda immünosupresyonun yönetilmesine ilişkin klinik bir kılavuz yayınladı; mevcut belirsizlikleri kabul ediyor, ancak bazı genel tavsiyeler veriyor. Diğer hastalık durumlarına sahip birçok hasta da immünosupresif tedaviler aldığından, altta yatan durumun ciddiyetine ve tedavisinin aciliyetine bağlı olarak vaka bazında immünosupresyonu sürdürmeyi veya geciktirmeyi düşünmemiz gerekecektir.
Tüm klinik denemeler, antiretroviral tedavi alan HIV'li az sayıda klinik olarak stabil kişiyi içeriyordu - Pfizer / BioNTech ve Moderna denemelerinde sırasıyla 120 ve 176 ve J&J çalışma katılımcılarının % 2,8'i. Bu sayılar, HIV'li kişilerde güvenlik ve etkililik hakkında herhangi bir sonuca varmak için çok küçük olsa da, iyi kontrol edilen HIV'li birinin bu aşılarla sorun yaşaması için teorik bir neden yoktur ve aşılama önerilir. Antiretroviral tedavi almayan HIV'li kişiler, özellikle de CD4 hücre sayısı düşük olanlar için, benim fikrim, HIV tedavisinin Covid-19 aşılamasına göre önceliklendirilmesinin hem HIV ile ilgili komplikasyonların önlenmesi hem de aşıya yanıt verebilirliğin iyileştirilmesi için gerekli olduğu yönündedir.
Adenovirüs vektör aşıları canlı virüs içerir - bağışıklık sistemi baskılanmış hastalar için güvenli midir?
Genelde bağışıklık yetersizliği olan kişilere canlı virüs aşıları önermememize rağmen, Johnson & Johnson aşısındaki adenovirüs ve bu mekanizmayı kullanan diğer aşılar, vektörlerin insanlarda kopyalanamayacağı şekilde modifiye edilmiştir. Sonuç olarak aşılar, bağışıklığı zayıflamış hastalara yayılma veya evlerde veya diğer ortamlarda bağışıklığı zayıflamış kişilere bulaşma riski oluşturmaz. (Son inceleme / güncelleme 29 Mart 2021)
Adenovirüs aşıları ve HIV ile ilgili endişeler nelerdir?
Moderna ve Pfizer / BioNTech çalışmalarında olduğu gibi, Johnson & Johnson çalışmasına kaydolan insanların küçük bir kısmında (% 2,8) stabil HIV hastalığı vardı - HIV tedavisi görüyorlardı ve herhangi bir aktif enfeksiyon veya malignite yoktu. Rakamlar, aşının bu popülasyonda daha fazla veya daha az etkili olup olmadığını veya özel güvenlik sorunları olup olmadığını kesin olarak söylemek için çok küçük, ancak olması gerektiği için teorik bir neden yok.
HIV'i olmayan ve enfeksiyon kapma riski yüksek olan kişiler için adenovirüs vektör aşıları hakkında bazı artık endişeler vardır. Bu, STEP çalışması adı verilen HIV'in önlenmesi için bir adenovirüs vektör aşısını test eden bir klinik araştırmanın sonuçlarına dayanmaktadır. Bu, aşı olanların plasebo grubuna kıyasla HIV kapma riskinin daha yüksek olduğunu gösterdi. Sonuç olarak, bazı uzmanlar, HIV bulaşma riski yüksek olan HIV negatif kişilerde adenovirüs vektör aşılarının kullanımı hakkında dikkatli olmayı önerdi.
Hamile veya emziren bireyler aşı olmalı mı?
Hamile ve emziren bireyler orijinal Covid-19 aşı denemelerine kaydedilmemiş olsa da ve bunun sonucu olarak güvenlikle ilgili sınırlı veri olmasına rağmen, US-CDC hamile veya emziren kişilere aşıların önerilebileceğini ve aşı olmayı seçebileceklerini tavsiye ediyor. Bu görüş Amerikan Kadın Hastalıkları ve Doğum Uzmanları Koleji ve Maternal-Fetal Tıp Derneği tarafından paylaşılmaktadır. Tüm bu grupların aynı fikirde olması güzel! Hamile bireylerde yeni bir Pfizer / BioNTech aşısı denemesi sonuçları yakın zamanda yayımlandı ve hem güvenli hem etkili bulundu.
mRNA aşısı 3. aşama çalışmalarında olduğu gibi, hamile ve emziren kadınlar Johnson & Johnson klinik denemesine kaydolamadılar ve kaydolduktan hemen sonra hamile kalmayı planladıkları takdirde uygun değillerdi. Çalışma süresince, her çalışma kolunda dörder (aşı ve plasebo) olmak üzere sekiz kadın hamile kaldı ve her iki grupta da az sayıda hamilelikle ilgili olumsuz sonuçlar vardı - çalışmaya katılımı veya aşıları atfetmek için çok az. Özellikle hamile kadınlar için J&J aşısı ile ilgili bir çalışma planlanmaktadır.
Önemlisi, mRNA veya adenovirüs aşılarının hamilelik sırasında anneye, gelişmekte olan bir fetüse veya emziren bir bebeğe zarar vermesinin teorik bir nedeni yoktur. Moderna aşısı alan gebe sıçanların fetal veya embriyonal gelişimle ilgili herhangi bir güvenlik endişesi göstermemesi de güven verici. Hamile hastalara J&J aşısı teklif edilirse, mevcut Ebola aşısı - başka bir adenovirüs vektör aşısı ile güven verici deneyim hakkında eğitilmelidirler. Hamilelikle ilgili olumsuz sonuçlara dair hiçbir sinyal olmaksızın yaklaşık 200.000 kişiye verildi.
Hamilelik sırasında aşılamanın potansiyel bir faydası, maternal antikorların bebeğe transplasental transferidir. Bu, hamilelik sırasında boğmaca aşısı önerisinin arkasındaki ana mantıktır. Yakın tarihli bir vaka raporu, bu antikor transferinin Covid-19 aşılamasıyla da gerçekleştiğini gösterdi; teorik olarak yenidoğan koruması da sağlayabilir.
Gebe bireyler, gözlemsel çalışmaların gebeliğin influenza (grip)Burası Türkiye’ için olduğu kadar Covid-19'a bağlı ciddi hastalıklar için de bir risk faktörü olduğunu gösterdiğine dair bilgilendirilmelidir. Bu bilgilere ve sahip oldukları Covid-19'a maruz kalma olasılığına dayanarak, bugüne kadar mevcut olan sınırlı güvenlik verileriyle ilgili bilgiler temelinde, hamile bireyler aşıyı kabul edip etmeme konusunda eğitimli bir karar verebilirler. Bununla birlikte, grip aşısını yaptığımız gibi, aşının da onlara önerilmesi gerektiğini ve sorularının yanıtlanması için kendilerine bir şans verilmesi gerektiğini vurgulamak önemlidir. Bir acil servis doktoru veya hemşiresi aşıyı almayı seçebilirken, çok az sosyal etkileşimi olan evden çalışan bir kişi daha fazla veri bekleyerek aşıyı yapmayı tercih etmeyebilir.
Bir hastanın herhangi bir semptomu varsa veya aktif olarak hasta ise aşı ertelenmeli mi?
Akut hastalığı olan kişilerde aşılama tercihen iyileşene kadar ertelenmelidir. Bu hem Covid-19 dışı hem de potansiyel olarak Covid-19 ile ilişkili akut hastalık için geçerlidir. Bununla birlikte, kronik hastalıkları ve stabil semptomları olan kişiler aşı almaya hak kazanır; Örnekler, kanser, kronik obstrüktif akciğer hastalığı (KOAH) ve efor sırasında nefes darlığı olan veya iltihaplı bağırsak hastalığı ve mide-bağırsak semptomları olan kişiler olabilir. Aşama 3 klinik denemelerdeki katılımcıların çoğunun altta yatan tıbbi sorunları vardı ve akut olarak hasta olmamalarına rağmen, bazılarının muhtemelen hastalıklarından kaynaklanan semptomları vardı - bu, kronik tıbbi koşulların doğasıdır.
Hastaların aşıları almaları için minimum veya maksimum yaş var mı?
Pfizer / BioNTech aşısı, 16 yaş ve üzerindeki hastalar için ve Moderna ve Johnson & Johnson aşıları için ≥18 yaş için yetkilendirilmiştir. Çocuklarla ilgili çalışmalar devam etmektedir ancak bu noktada aşıların hiçbiri çocuklara uygulanmamalıdır. Maksimum yaş sınırlaması yoktur. Covid-19'un yaşlılar üzerinde aldığı orantısız ücret göz önüne alındığında - esasen her çalışma ileri yaşın ağır hastalıklar için bir risk faktörü olduğunu ortaya koyuyor - yaşlıların aşılanması kuvvetle teşvik edilmelidir.
Yalnızca klinik araştırma sonuçlarına dayanan önemli bir bilinmeyen, aşıların zayıf yaşlı nüfusta, özellikle de aşırı ileri yaştakiler veya bakımevlerinde yaşayanlarda ne kadar etkili olacağıdır. Bu, erken aşılama için bir hedef popülasyon olsa da, bu belirli yaşlı insan alt kümesi, 3. aşama klinik araştırmalara katılmamıştır, çünkü çalışma katılımcılarının ayakta ve klinik olarak stabil olması gerekiyordu. Bununla birlikte, aşıların piyasaya sürülmesinden bu yana, artık bakım evlerinden gelen veriler de dahil olmak üzere, Covid-19 nedeniyle hastaneye yatışlarda 70 yaşın üzerindeki kişilerde önemli bir düşüş olduğunu gösteren nüfus tabanlı çalışmalarımız var. Bu cesaret verici veriler, aşılanmış yaşlı kişilerin daha genç alıcılara göre daha düşük antikor seviyelerine sahip olmalarına rağmen, yine de önemli bir koruma yaşadıklarını göstermektedir.
Hastalarımda aşı tereddütüne yaklaşmanın en iyi yolu nedir?
Aşıların güvenliği ve etkililiğine ilişkin halkın şüpheleri uzun süredir devam etmektedir ve 18. yüzyılın başlarında çiçek hastalığının şiddetini azaltmaya yönelik ilk çabalara kadar uzanmaktadır. Daha yakın zamanlarda, KKK (kızamık, kabakulak, kızamıkçık) aşısı hakkında geniş çapta kamuoyuna duyurulan endişeler ve geri çekilmiş bir makaleye dayanan otizmle bağlantılı olduğu iddia edilen bir gözlem, sonraki popülasyon temelli çalışmalarda sürekli olarak gözden düşürülmesine rağmen, bugüne kadar devam ediyor. Aşılamaya karşı diğer argümanlar arasında, vücuda "toksinlerin" girmesi korkusu, bağışıklık sisteminin ezilmesine ilişkin endişeler, "doğal" bağışıklık arzusu ve hükümeti veya ilaç endüstrisini veya her ikisini içeren komplo teorileri yer alır.
Aşı tereddütlerinin kökenleri çok çeşitli olduğundan, her hasta için "herkese uyan tek tip" yaklaşım en iyisi değildir. Bu alandaki uzmanlar, belirli endişeleri ortaya çıkarmanın ve bunları yüzleşmeden ele almaya çalışmanın önemli olduğunu sürekli olarak yorumluyorlar. Aşılar veya hastalık hakkındaki anlayış boşluklarını doldurmaya yardımcı olacak güvenilir bilgiler sağlamak kesinlikle önemlidir, ancak aşı tereddütünü ortadan kaldırmak için yeterli olmayabilir. Pek çok doktor, kendilerinin ve meslektaşlarının aşı olma - ve ailelerini aşılama - kararlarını aktaracaktır ve anekdot olarak, böyle bir strateji bireysel vakalarda ikna edicidir.
Neyse ki, US-CDC bir iletişim araç setinde Covid-19 aşısı hakkında net, hastaya dönük materyaller topladı. Bu, basit grafikleri, videoları ve aşılamayı destekleyen sosyal medya paylaşımlarının örneklerini içerir.
Aşısız “sürü bağışıklığını” beklemenin daha iyi olduğuna inanan hastalara ne tür tavsiyeler verilmelidir?
Sürü bağışıklığına karşı aşılamayı önermenin iki mükemmel nedeni vardır. Birincisi, bağışıklamanın bireyi potansiyel olarak yaşamı tehdit eden bir hastalık olan Covid-19'dan korumasıdır. Dikkatli bir şekilde yapılan araştırmalar, Covid-19'un influenzadan çok daha yüksek vaka ölüm oranına sahip olduğunu ve ileri yaşın ciddi hastalıklar için önde gelen risk faktörü olduğunu gösterirken, gençler de ciddi şekilde hastalanabilir. Ek olarak, orta derecede şiddetli hastalığı olan, hastaneye yatmayı gerektirmeyen bazı kişilerde haftalarca veya aylarca devam edebilen önemli semptomlar vardır. Yaygın şikayetler arasında yorgunluk, nefes darlığı, çarpıntı, göğüs ağrısı, konsantrasyon güçlüğü ve "beyin sisi" yer alır.
Bir kişinin Covid-19 aşısı yaptırmasını savunmanın ikinci nedeni, başkalarını koruyacak olmasıdır. Gerçek hastalık olan Covid-19 hastaları, hastalıklarının erken evrelerinde oldukça bulaşıcıdır ve enfeksiyonu kolayca başkalarına bulaştırabilirler. Aksine, aşılamanın viral bulaşma riskini azaltması oldukça muhtemeldir. Öyleyse, aşılamanın bu riski ortadan kaldırdığı sonucuna varamasak da - bu yüzden vaka sayıları yüksekken hala maskeler ve sosyal mesafe koymayı öneriyoruz - bilimsel kanıtlar aşıların aşıları azaltarak hepimizi daha güvenli hale getirdiğine güçlü bir şekilde işaret ediyor.
AŞI UYGULAMASI – İZLENMESİ, HASTA YÖNERGELERİ
Aşılar uygulamalarında acil olarak neler mevcut olmalıdır?
Anahtar nokta, anafilaksiyi yönetmek için mevcut kaynaklara sahip olmak – hem insan kaynakları (örneğin, hemşireler, eczacılar ya da doktorlar) hem de ekipman. CDC, tüm bölgelerde olması gereken acil durum tedariklerini ve ekipmanlarını listeler (nabız oksimetresi, oksijen, IV sıvılar, entübasyon kiti, epinefrin, H1 antihistaminikler, tansiyon aletleri ve stetoskoplar gibi). İlaveten, en az 3 doz epinefrinin her zaman mevcut olması gerektiğini de bildirirler.
Covid-19, belirti göstermeyen kişilerden de yayılabildiği için, aşı uygulandığı sırada hem aşı yapanın hem de aşı olanın en iyi enfeksyion önleme uygulamalarına bağlı kalmalarını sağlamak önemlidir. Bu uygulamalar maske takmayı, diğerleri ile yakın temasta bulunma süresini en aza indirmeyi ve solunumun zayıf olduğu kapalı alanlarda kalabalıktan kaçınmayı içerir. CDC, Covid-19 salgını sırasında bağışıklık kazanma adına olan güvenli uygulamalar üzerine bir kılavuz sunuyor.
İlk yan etkiler nasıl yönetilmelidir?
Asetaminofen ve ibuprofen gibi analjezikler ve antipiretikler, enjeksiyon bölgesinde ağrı, miyaljiler ve ateş gibi aşı sonrası yan etkilerin yönetilmesinde etkilidir. Ancak CDC, bu ilaçların aşı öncesi alınmasını önermemektedir, çünkü teorik olarak aşı kaynaklı antikor yanıtlarını köreltebilirler.
Düşük anafilaksi riskinden dolayı aşı uygulayan bölgelerin, bu potansiyel olarak yaşamı tehdit eden reaksiyonları değerlendirmek ve tedavi etmek için mevcut stratejileri olması gereklidir.
Aşı sonrası belirtileri önlemek için aşı olmadan önce asetaminofen veya nonsteroid antiinflamatuar ilaçlar alınmalı mı?
Bu ilaçlar sübjektif yan etkileri azaltabilmelerine rağmen, teorik olarak bağışıklık yanıtını köreltebilir ve aşıların etkinliğini de azaltabilir – bu yüzden aşı olmadan önce önerilmezler. Ancak yan etkiler gözlemlenmeye başladığında alınmaları faydalı olur. Hamile kadınlar için asetaminofen tercih edilmektedir.
Aşı olduktan sonra kişiye hangi bilgiler verilmeli?
Normalde uygulanan her aşı için kişilere Aşı Bilgi Beyanı (Vaccine Information Statement – VIS) sağlanır fakat VIS’ler henüz Covid-19 aşıları için mevcut değildir. Aşıların resmi olarak FDA onayı aldıktan sonra geliştirildikleri bilinmektedir. Bu sebepten Covid-19 aşısı olan kişilere VIS yerine, acil kullanım izni (emercency use authorization – EUA) alınmış olduğuna dair bilgi formu verilmelidir.
Bilgi formları ise aşağıdakileri içermelidir;
- Covid-19 ile ilgili temel bilgiler, belirtiler ve aşı olmadan önce sağlık çalışanını bilgilendirmemiz gereken hususlar
- Kimler aşı olmalı veya olmamalı
- Aşının seri bilgileri
- Yaygın görülen yan etikleri de içeren, aşının potansiyel ve bilinen riskleri ve faydaları
- Aşı Olumsuz Olay Raporlama Sistemi’ne (Vaccine Adverse Event Reporting System – VAERS) yan etkilerin bildirilmesi ile ilgili bilgiler
- EUA’nın ne olduğu ve neden verildiğinin bir açıklaması
- Covid-19’u önlemek adına onaylanmış bütün mevcut alternatifler
- Ek kaynaklar
Covid-19 aşısı olan bir kişinin hamile ya da baskılanmış bağışıklık sistemi olan kişilerden ya da kronik veya akut hastalığı olan kişilerden kaçınması gerekli midir?
mRNA aşıları herhangi bir canlı virüs içermez; aşı bileşenlerinin hiçbiri bir başkasına aktarılmaz. Ek olarak Johnson & Johnson aşılarındaki adenovirüs, insanlarda çoğalamamaları üzerine modifiye edilmiştir. Sonuç olarak, hamile ya da baskılanmış bağışıklık sistemine sahip bireyler gibi hassas grupları içeren kişiler ile temas konusunda hiçbir bir kısıtlama yoktur.
“V-safe” nedir? Hastalar kaydolmalı mı?
Covid-19 aşısı olduktan sonra, hastalar V-safe’e kaydolma seçeneğine sahiptirler. Bu CDC akıllı telefon tabanlı araç, Covid-19 aşısı olduktan sonra otomatik kontrollerin sağlanması adına insanlara güvenli bir online site üzerinden yan etkilerin bildirmesini sağlar. Şiddetli ya da önemli bir yan etki bildirildiğinde, bir CDC yetkilisi olanlar hakkında daha detaylı bilgi almak adına bildiride bulunan kişiyi arayabilir. Ek olarak bu bilgilerin toplanması için, V-safe ayrıca ikinci doz aşının alınması hakkında hatırlatıcılar da gönderecektir.
V-safe isteğe bağlı olsa da kişiler kaydolmalıdır. 100 yılı aşkındır en büyük salgının ortasındayız ve aşılar bu durumu kontrol altına almak için kilit stratejilerdir. Aşıların güvenliği hakkında olabildiğince fazla bilgi toplamak, önümüzdeki haftalar ve aylar için kritik derecede önemlidir.
Aşı olduktan sonra izlenmesi gereken ya da bildirilmesi gereken herhangi bir şey var mıdır? Varsa nasıl bildirebilirim?
Öngörülen yan etkiler, hastaneye yatmayı veya acil servise başvurmayı tetikleyecek derecede çok şiddetli olmadıkça bildirilmesi gerekli değildir. En yaygın yan etki, özellikle aşı olduktan sonraki 12 – 24 saat içerisinde enjeksiyon bölgesinde ağrıdır. Aşı olan kişilerin yaklaşık %1’i ağrıyı şiddetli olarak sınıflandırdı. Yorgunluk ve baş ağrısı, nispeten yaygın olan diğer yan etilerdir; yüksek ateş daha az yaygın olan bir yan etkidir. Bu yan etkiler genellikle birkaç gün içerisinde düzelir ve asetaminofene ya da ibuprofen gibi nonsteroid antiinflamatuvar bir ilaca duyarlıdır. Genelde ikinci dozun yan etkileri ilkinden daha fazla olmakla birlikte gençlerde yaşlılara göre daha yaygındır.
Doktorlar, VAERS aracılığı ile şiddetli olumsuz etkileri mutlaka bildirmelidir. Yan etkinin aşı ile ilişkili olduğunu ya da olmadığını düşünüyorsanız bile bu yapılmalıdır. FDA, şiddetli bir olumsuz etkiyi aşağıdakilerden biri ya da daha fazlası olarak tanımlamaktadır;
- Yaşam kaybı
- Yaşamı tehdit eden olumsuz bir olay
- Hastaneye yatış veya zaten hastanede yatan bir hastanın yatış süresinin uzaması
- Kalıcı veya önemli bir yetersizlik ya da normal yaşam fonksiyonlarında önemli bir aksaklık
- Doğumsal anomali veya doğum kusuru
- Kişiyi tehlikeye atabilecek ve tıbbi veya cerrahi müdahale gerektirebilecek önemli bir tıbbi olay
- Multisistem inflamatuvar sendromu
Aşıların geliştirilme ve klinik deneylerden ne kadar hızlı bir şekilde geçtiğine bakılırsa sağlık uzmanları, aşı olunduktan sonra aşı ile ilgili olup olmadığından emin olunmasa bile klinik olarak önemli herhangi bir olumsuzluğun VAERS’e bildirilmesini şiddetle önermektedir. Örneğin 75 yaşında kalp hastalığı geçmişi olan bir erkek, birinci doz ve ikinci doz Covid-19 aşılarının arasında kalp krizi geçirirse, bu bildirilmelidir – buna aşı neden olmasa bile. Bu tür verilerin biriktirilmesi ile potansiyel ilişkiler tanımlanabilir.
Bu yeni aşılar için güvenlik verilerinin genişletilmesi adına sorun yaşayan kişiler, sorunları V-safe üzerinden VAERS’e bildirmesi önemlidir.
Covid-19 aşısı olduktan sonra, aşının işe yarayıp yaramadığına karar vermek için herhangi bir test yaptırılmalı mıdır?
Covid-19 aşısı olan kişiler, SARS-CoV-2 spike proteinine karşı antikor geliştirirler. Ancak, aşı sonrası serolojik test için herhangi bir öneri bulunmamaktadır. Fakat bu gelecekte değişebilir. Şu anki antikor testlerinin anti-spike antikorunun değerlendirmesini yapmadığına dikkat çekmek önemlidir – antikor testi için olan prospektüste bu bilgi verilmelidir.
Spike antikor yanıtlarını görmek adına aşı sonrası kan testleri için hiçbir öneri bulunmamasına rağmen, bazı kişiler hala baskılanmış bağışıklık sistemine sahip oldukları, bazı diğer sebepler ya da sadece merak için test yaptırıyor. Bu tür testler negatif çıkarsa, bunun açıkça immünolojik koruma ile ilişkili olmadığını vurgulamak önemlidir ve sonuç olarak bu noktada tekrar aşı yaptırmak önerilmez.
Covid-19 için iki doz aşı yaptırdıktan sonra kişiler için olacak değişiklikler nelerdir?
İkinci doz aşıyı da olduktan en az iki hafta sonra kişiler korunuyor olarak kabul edilir. Kişiler bu ciddi hastalıktan korundukları için, şimdi ne yapabileceklerini bilmek isteyeceklerdir.
CDC, iki doz aşı olan kişiler için hangi aktivitelerin yeterince güvenli olduğu konusunda net bir kılavuz sunuyor. Kurum, özellikle aşı olan kişiler için aşağıdakilerin yeteri kadar güvenli olduğunu belirtiyor;
- İki doz aşı olan kişiler ile kapalı alanda maske takmadan bir araya gelmek
- Kişilerden herhangi biri Covid-19 hastalığına dair yüksek risk altında olmadığı sürece, bir başka haneden aşı olmamış kişiler ile (örneğin, birlikte yaşayan akrabaları ziyaret etmek) kapalı alanda maskesiz bir araya gelmek.
- Belirtiler olmadığı sürece, Covid-19 hastası bir kişiye maruz kalınırsa test yaptırmak zorunda olmamak (bir ortamda grup içerisinde yaşan aşı olmuş ve Covid-19 hastalığına maruz kalmış bireyler, 14 gün boyunca sosyal mesafelerini korumaya devam etmeli ve belirtileri olmasa bile test yaptırmalıdır).
Bu uygun ve makul öneriler, vaka sayıları düşmeye devam ederse, nüfusun daha yüksek bir oranı aşı olursa ve veriler aşıların enfeksiyonun başkalarına bulaşma olasılığını güçlü bir şekilde azalttığını göstermeye devam ederse büyük olasılıkla serbest kılınacaktır.
Kişinin kendisini ve başkalarını koruması için olan diğer öneriler değişmemiştir. Örneğin, iki doz aşı olan kişiler hala halka açık alanlarda maske takmaya, kalabalık yerlerden kaçınmaya, seyahatlerini ertelemeye ve sosyal mesafeyi korumaya devam etmelidir ve Covid-19 belirtileri gelişirse test yaptırmalıdırlar.
Aşılarını olduktan sonra, ciddi derecede bağışıklık yetmezliği olan kişiler – özellikle rituksimab gibi B hücre fonksiyonunu inhibe eden tedaviler alan kişiler – aşı olmayan kişilerle temastan kaçınmaya devam etmelidir. Birincil gerekçe, aşıların bağışıklık sistemi baskılanmış kişilerde ne kadar iyi bir şekilde işe yarayacağını bilmiyor olmamızdır.
AŞININ İKİNCİ DOZU
Bir kişinin mRNA aşısının ikinci dozunu almasını sağlayacak bir sistem var mıdır?
İlk aşı sırasında kişiye, olduğu aşı ile ilgili bilgiler ve ikinci doz için planlanan tarihi içeren bir aşı kartı sağlanmalıdır. İkinci doz, ilk dozdan sonra önerilen 21 gün (Pzifer/BioNTech için) ve 28 güne (Moderna için) mümkün olduğu kadar yakın planlanmalıdır. Bu tarih mümkün değilse, aşıyı erken vermektense birkaç gün ertelemek daha iyidir. Kişiler V-safe programına kaydolursa, ikinci dozları hakkında mesaj ile bir hatırlatma alacaklardır.
İkinci doz mRNA aşısı 21 gün veya 28 günden daha erken olunabilir mi?
Aşı yapanlar ikinci doz aşı için önerilen zaman aralığından daha erken bir tarih önermemelidir. Ancak, eğer kişi ikinci doz aşı için 4 gün erken geldiyse ve tekrar gelmeyecek ise aşı olmamasındansa aşı olması daha iyidir. Yani ikinci doz aşı hiç uygulanmamaktansa biraz erken uygulanabilir.
İkinci doz mRNA aşısı 21 veya 28 günden sonra verilebilir mi ve yine de etkili olabilir mi?
İlk doz mRNA aşısının amacı bağışıklık yanıtını “hazırlamak” içindir; ikincisi “pekiştirmek” içindir. Çoğu kişi ikinci dozlarını zamanında ya da planlanan tarihe yakın bir zamanda olmuş olmasına rağmen ikinci dozun geç alınmasının aşının etkinliğini azaltmasına dair biyolojik bir neden yoktur (çok uzun bir aralık olmaması koşuluyla). Uygulamada ikinci doz, planlanan tarihin kaçırıldıktan mümkün olduğunca kısa süre sonra yaptırılmalıdır.
21 Ocak 2021 de CDC, aşı dozları arasındaki zaman aralığına dair kılavuzunu gecikmiş doz ile ilgili ek bilgiler sağlayarak güncelledi. Kurum özellikle, önerilen plan uygun olmadığında, ikinci doz ilk dozdan sonra 6 haftaya (42 gün) kadar uygulanması için planlanabileceğini söylüyor.
İkinci doz aşının aynı mRNA aşısı olması gerekli midir?
İki mRNA aşısının etki mekanizması aynı olmasına rağmen, aşılar aynı değildir ve ikinci doz aşı birincisi ile aynı olmalıdır. İkinci doz olarak farklı bir aşı olmanın güvenli olmayacağını ya da daha az etkili olacağını gösteren hiçbir veri yoktur fakat aşılar bu şekilde geliştirilmemiştir ve çoğu durumda bu tür hibrit doz uygulama stratejilerinden kaçınılmalıdır. CDC, “olağanüstü durumlarda” – örneğin, aşı yapan kişi, aşı olan kişinin ilk seferde hangi aşıyı olduğunu belirleyemediğinde – herhangi bir onaylı mRNA Covid-19 aşısının, seriyi tamamlamak için dozlar arasında en az 28 günlük bir aralık olduğunda uygulanabileceğini söylüyor. Bu ve diğer uygulama hataları için, hangi önlemlerin alınacağına dair CDC yönergelerine başvurulmalıdır.
COVID-19 ya da OLASI COVID-19 HASTASI
Covid-19'a maruz kalan bir kişi hastalığı önlemek için aşı olmalı mı?
Şu anda aktif bir vakaya maruz kaldığı bilinen kişinin daha sonra hastalığı önlemek adına hemen Covid-19 aşısı kullanmasını destekleyecek hiçbir veri bulunmamaktadır. Covid-19 için kuluçka süresi yaklaşık 5 gün olduğundan aşının, enfeksiyonu engelleyecek kadar hızlı bir bağışıklık yanıtı oluşturması muhtemel değildir. Sonuç olarak, Covid-19’a maruz kalan kişilerin aşı yaptırmadan önce 10 günlük karantinasını bitmesi gereklidir. PCR sonucu negatif olduktan sonra, bu süre 7 güne inebilir (test maruziyetten sonraki 5.günde ya da daha sonrasında yapılmalıdır).
Diğer hastalıklar için olan bazı aşılar (özellikle su çiçeği) maruziyetten sonra enfeksiyonu önlemede etkilidir, bunun Covid-19 aşılaması için bir gelecek önerisi olması muhtemeldir fakat şu anda böyle bir durum yoktur.
Covid-19 hastalığını atlatan kişiler aşı yaptırmalı mı?
Evet, Covid-19 aşısı olmalıdırlar. Klinik deneylere katılan kişilerin bazıları daha önce SARS-CoV-2 enfeksiyonu geçirdiklerine dair kanıta sahipti (antikor testleri pozitif) ve bu grupta aşılar güvenli ve etkiliydi.
Covid-19 hastalığını atlattıktan sonra yeniden enfeksiyona yakalanma durumu ilk 90 gün içerisinde nadir olduğu için bazı kişiler aşıyı bu kadar uzun süre erteleyebilir – ancak, eğer daha erken aşı olmak isterlerse de herhangi kontrendikasyon (tedavinin uygun olmama durumu) yoktur. Ancak, monoklonal antikor veya immün plazma tedavisi alan hastaların bu kadar uzun beklemeleri gerekmektedir. Bu tedaviler aşıları etkisiz hale getirebilir. Bu yüzden bu kişilerin tedaviden sonra 90 gün aşı olmayı ertelemeleri gereklidir.
Araştırmacılar, daha öncesinde Covid-19 hastalığı atlatan ve mRNA aşıları ile bağışıklık kazanan kişilerin, diğerlerinin ilk aşılarına karşı daha belirgin antikor yanıtları olduğunu bildirdi. Bu yanıt, kişinin kazanılan doğal bağışıklığının “hazırlama” olduğunu ve ilk aşının da konakçının SARS-CoV-2 bağışıklık yanıtı için “pekiştirme” olduğunu gösteriyor. Bu tür bir model aşının ikinci dozunun gerekli olmayabileceğini gösterirken, tüm immünologlar aynı fikirde değildir. Şu an için ikinci doz mRNA aşısı hala önerilmektedir.
İlk doz mRNA aşısı olan bir kişi kısa süre sonra Covid-19 olursa yine de planlanan ikinci doz yapılmalı mıdır?
Aşı, ilk dozu olduktan 10 – 14 gün sonra koruyucu bağışıklık oluşturmaya başlar. Sonuç olarak, bazı kişilerin ilk dozdan kısa bir süre sonra Covid-19 olması şaşırtıcı değildir. Doğal olarak bu kişiler, ilk seferde planlanan ikinci dozu olmaları gerekip gerekmediğini merak ediyorlar.
Mevcut öneri, enfeksiyonu olan kişilerin akut hastalıktan kurtulana kadar beklemeli ve karantina sürelerini doldurmaları gerekmektedir. Bu öneriler hem Covid-19’u ilk dozdan önce hem de ilk dozdan sonra geliştirmeye başlayanlar için geçerlidir.
Covid-19 için antikor tedavisi, immün plazma tedavisi ya da ikisini birden alan bir hasta aşı olmalı mıdır?
Hemen değil, tedavi sonunda evet. Covid-19 için monoklonal antikor tedavisi ve immün plazma tedavisi, aşı oluşturacağı bağışıklık yanıtına müdahale ederek tedavilerin etkisini azaltır. Bu yüzden aşı olma planlarını 90 gün ertelemeleri önerilmektedir.
Aşılar, kişinin değerlendirilmesini ve olası Covid-19 için yapılan tanı testini nasıl etkiler?
Covid-19 aşıları, hastalık için PCR ya da antijen testlerinin sonuçlarını etkilemeyecektir. Aşılar spike proteine yönelik olan SARS-CoV-2’ye karşı antikorlar oluşturur. Bazı mevcut serolojik testler bu antikora bakar; diğerleri bunu yapmazlar.
Doktorlar, iki doz aşı olduktan sonra gerçekleşen bir Covid-19 vakasını yerel sağlık bakanlığına bildirmelidir.
İLGİLİ KONULAR
Covid-19 Vaccine — Frequently Asked Questions
https://www.nejm.org/covid-vaccine/faq






